Buscador

Jorge Neira Gustavo Tisminetzky
1. INTRODUCCIÓN
Los traumatismos en pediatría representan un gran desafío en la salud pública, considerándolo una enfermedad que ocasiona un serio problema de salud mundial debido a la pérdida de material humano, afectación familiar y alto costo socioeconómico. Según un informe del año 2008 de la Organización Mundial de la Salud (OMS) y el UNICEF, cada día mueren más de 2000 niños debido a lesiones no intencionales, y cada año se internan decenas de millones con lesiones que a menudo los dejan discapacitados para toda la vida. Además de las 830.000 muertes anuales, millones de niños sufren lesiones no mortales que a menudo necesitan hospitalización y rehabilitación prolongadas. En la República Argentina, las lesiones por causas externas son la primera causa de muerte en el rango etario de 1 a 34 años - Ministerio de Salud, 2007.
La experiencia ha demostrado que las mejores posibilidades de supervivencia se logran cuando estos pacientes reciben cuidados óptimos en las primeras horas de producido el trauma, reduciéndose la mortalidad y morbilidad gracias a la atención médica en centros pediátricos especializados, además de una política adecuada en prevención del trauma.
En el adulto la curva de mortalidad por trauma es “trimodal”, con un primer modo constituido por muertes inmediatas, un segundo modo correspondiente a la primera hora de producido el traumatismo (hora de oro), y un tercer modo alejado, que representa la mortalidad asociada a sepsis y/o falla multiorgánica. En los niños, esta curva de mortalidad es “bimodal” con pocos decesos tardíos por lo que juega un papel aún más importante el rápido tratamiento.
Esta mortalidad precoz es objeto de lo inadecuado de la atención médica inicial. Se deben detectar y tratar con urgencia las lesiones que comprometen el pronóstico vital del paciente. Toda condición que requiera atención en forma urgente debe ser identificada y tratada. Una oportuna y correcta atención del paciente en la “primera hora” del hecho -fases prehospitalaria, transporte y hospitalaria de reanimación y estabilización- determinaría que la mortalidad en este período pueda disminuir, y como consecuencia del mejor y oportuno tratamiento inicial, disminuir la mortalidad por sepsis y falla multiorgánica.
La asistencia médica inicial de un niño politraumatizado requiere evaluación y corrección en forma conjunta de las lesiones que inminentemente comprometen la vida del paciente. La clave para el abordaje y tratamiento del paciente pediátrico traumatizado esta dada por la incorporación y práctica de protocolos de atención y reanimación en trauma. Tanto en sus fases prehospitalaria, transporte y atención hospitalaria, la correcta valoración y metodología de actuación hacen que el rol y función del equipo tratante sea consensuado y especializado, para un desempeño eficaz y oportuno.
Sabido es que la correcta valoración y tratamiento inicial de la víctima traumatizada se estandarizó hace años por el Colegio Americano de Cirujanos, siendo aceptada e incorporada por la comunidad científica. El objetivo primordial es el diagnóstico y tratamiento de lesiones por su orden de importancia, esperando lograr una reanimación eficaz del paciente. Para ello, existen dos etapas bien diferenciadas: 1.- evaluación primaria en donde se debe identificar y tratar la “urgencia”, para asegurar la permeabilidad de la vía aérea, control cervical, correcta ventilación y respiración, adecuada perfusión tisular, con detección de la urgencia neurológica y
2.- evaluación secundaria: basado en la inspección, palpación y auscultación de la cabeza a los pies, que permita la valoración y tratamiento inmediato o diferido, según amerité la lesión.
La definición clásica de politraumatismo del adulto: afectación de dos o más cavidades, de las cuales una puede comprometer la vida del paciente, en el niño se refiere a aquel traumatismo cuya cinética puede generar al menos una lesión capaz de comprometer la vida del paciente.
La cinemática del trauma será el componente de antecedente que determinará la actuación del equipo médico, la búsqueda y tratamiento de la lesión esperada por el patrón lesional. Para ello el conocimiento de las diferentes modalidades traumáticas son fundamentales en la atención, con la previsión de tejido lesionado y su impacto vital.
2. TRIAJE
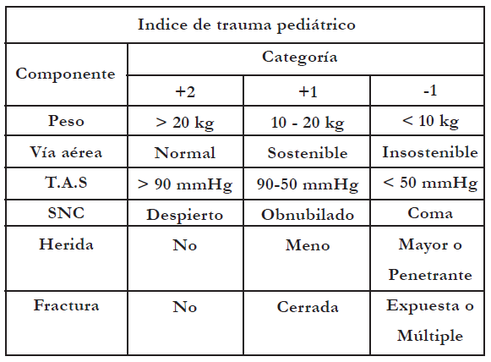
La categorización mediante un score de trauma en el sitio del evento traumático es un componente mayor en el funcionamiento del sistema regional del cuidado de la víctima traumatizada. La utilización de escalas o sistemas pronósticos al ingreso en el hospital permite estratificar a los pacientes traumatizados en grupo de riesgo homogéneos, detectando precozmente aquellos que van a necesitar un mayor esfuerzo terapéutico. Las escalas más utilizadas en los pacientes pediátricos, tanto en la asistencia prehospitalaria
como en el momento del ingreso en el hospital se basan en parámetros fisiológicos y son el Indice de Trauma Pediátrico (Pediatric Trauma Score Tabla N°1) y el Revised Trauma Score (RTS, Tabla No 2).
La víctima se cataloga de acuerdo a este índice dando un valor máximo de 12 y mínimo de -6. Un ITP de ocho o menos significa que el paciente debe ser trasladado a un centro de alta complejidad pediátrica. Tiene relación con la mortalidad ya que por debajo de un índice de 8 ésta comienza a aumentar progresivamente.
3. EVALUACIÓN PRIMARIA
El método de evaluación y tratamiento de los traumatizados pediátricos se basa en las mismas premisas de los traumatizados adultos. Consiste en una exploración rápida de emergencia cuyo objetivo es detectar los problemas vitales y controlarlos simultáneamente. Se realizan siguiendo el orden de prioridades de las funciones vitales:
A- Mantenimiento de la vía aérea con control de la columna cervical.
B- Oxigenación y Ventilación
C- Circulación con control de hemorragias
D- Déficit neurológico
E- Exposición completa del paciente, prevenir hipotermia
Se desarrollarán a continuación todos estos puntos expuestos previamente, pero es claro que en la práctica clínica muchos se realizan simultáneamente.
A.Vía aérea con control de la columna cervical
La obstrucción de la vía aérea es la causa principal de mortalidad evitable en el politraumatizado. Se produce en la mayoría de los casos por el prolapso de la lengua en la faringe del paciente inconsciente. El niño presenta características anatómicas y funcionales diferentes a la vía aérea del adulto: tiene la laringe estrecha, más alta y anterior que la hace más vulnerable a la obstrucción por edema, secreciones, restos alimenticios o sangre. Tiene el lugar más estrecho a nivel del cartílago cricoides y además las estructuras cartilaginosas más colapsables. Las diferencias fisiológicas son que los niños pequeños son respiradores nasales por lo que el aumento de secreciones, cuerpo extraño o sangre le dificulta la respiración, y tienen más consumo metabólico de oxígeno y menor capacidad residual funcional lo que lo hacen más vulnerable a los traumatismos.
Toda maniobra destinada a permeabilizar la vía aérea debe llevarse a cabo protegiendo la columna cervical. Se debe evitar, por lo tanto, hiperextender, hiperflexionar o rotar la cabeza y el cuello del paciente. Un exámen clínico normal no descarta lesión de la columna cervical por lo que siempre se debe realizar y mantener la inmovilización del cuello.
Si existe inconciencia, ruidos respiratorios anormales, tiraje o respiración irregular se actuará de la siguiente manera:
-
Apertura de la vía aérea traccionando el mentón hacia delante con los dedos índice y
pulgar.
-
Limpieza de la cavidad orofaríngea: extracción de cuerpos extraños y aspiración de
secreciones.
-
Mantenimiento de la vía aérea permeable mediante la utilización de cánulas orofaringeas y la
intubación orotraqueal.
La cánula orofaríngea, indicada en el paciente inconsciente si la tolera, no está recomendada en el paciente agitado porque puede inducir el vómito y la broncoaspiración. Su utilidad es transitoria, requiere vigilancia estrecha y si no se observa mejoría se procederá a la intubación orotraqueal.
La Intubación orotraqueal, sin hiperextender la cabeza, es el método definitivo para asegurar la permeabilidad de la vía aérea y proporcionar adecuada oxigenación y ventilación. Las indicaciones para esta forma definitiva de vía aérea incluyen:
-
Apnea
-
Imposibilidad de mantener la vía aérea permeable
-
Necesidad de proteger la vía aérea
-
Necesidad de hiperventilar a pacientes con injuria cerebral
-
Imposibilidad de mantener adecuada oxigenación con bolsa y máscara.
Se debe tener en cuenta que en la etapa prehospitalaria no se debe intentar la intubación endotraqueal, ya que la misma retrasa el traslado a un centro de mayor complejidad. Estudios actuales demostraron que no hubo diferencias significativas en cuanto a la morbilidad o mortalidad de los pacientes intubados o mantenidos mediante el bolseo. Las indicaciones de intentar un acceso avanzado a la vía aérea en la etapa prehospitalaria son la demora al acceso hospitalario por estar atrapado en la escena o la demora por la distancia excesiva.
La vía aérea definitiva puede, en realidad, obtenerse a través de tres tipos de procedimientos: la intubación orotraqueal (más común y de elección en la mayoría de los casos), la intubación nasotraqueal y la vía aérea quirúrgica (cricotiroidotomía o traqueostomía). La obtención de una vía aérea quirúrgica tiene indicaciones precisas, como las siguientes:
• Edema de glotis
• Fractura de laringe
• Hemorragia orofaríngea severa
• Imposibilidad de intubación
Durante la intubación traqueal, el paciente debe estar monitorizado con electrocardiograma, pulsioximetría e idealmente capnografía, con el aspirador de secreciones siempre preparado. Comprobar siempre la correcta posición del tubo endotraqueal mediante Rx de Tórax.
B - Ventilación y Oxigenación
Una vez asegurada la permeabilidad de la vía aérea e inmovilizado el cuello, se procederá a oxigenar al paciente y evaluar el estado respiratorio. La exploración irá dirigida a detectar signos de insuficiencia ventilatoria grave. Se observará la posición de la tráquea, si existe ingurgitación yugular, la frecuencia respiratoria, el grado de expansión torácica, la presencia de trabajo respiratorio excesivo, la entrada de aire en la auscultación y la coloración cutánea. Se administrará oxígeno siempre, a la concentración más elevada posible. Se sospechará la presencia de neumotórax a tensión ante los siguientes signos:
• Ausencia de ruidos respiratorios en el lado afectado
• Hipertimpanismo unilateral
• Desviación traqueal
• Shock
• Ingurgitación yugular
• Hiperdistensión de un hemitórax
Ante estos signos se procederá inmediatamente a realizar una punción-aspiración diagnóstica y terapéutica del hemitórax afectado en el 2º espacio intercostal, línea medio clavicular, con una aguja de grueso calibre conectada a una jeringa de 20 ml. A continuación se insertará un tubo de drenaje torácico en el 5º espacio intercostal, línea axilar media y se conectará a un sistema de aspiración con sello de agua. Las heridas abiertas en el tórax se cerrarán para evitar la succión de aire del exterior (en ventilación espontánea) y la formación de un neumotórax. Se puede utilizar inicialmente una compresa vaselinada fijada por tres de sus cuatro lados, dejando el borde libre para que funcione como mecanismo valvular, permitiendo la salida de aire del espacio pleural pero no la entrada desde la atmósfera. Si existe un neumotórax se colocará un drenaje en un sitio distinto al de la herida para evitar la contaminación del espacio pleural.
• Ausencia de ruidos respiratorios en el lado afectado
• Hipertimpanismo unilateral
• Desviación traqueal
• Shock
• Ingurgitación yugular
• Hiperdistensión de un hemitórax
Ante estos signos se procederá inmediatamente a realizar una punción-aspiración diagnóstica y terapéutica del hemitórax afectado en el 2º espacio intercostal, línea medio clavicular, con una aguja de grueso calibre conectada a una jeringa de 20 ml. A continuación se insertará un tubo de drenaje torácico en el 5º espacio intercostal, línea axilar media y se conectará a un sistema de aspiración con sello de agua. Las heridas abiertas en el tórax se cerrarán para evitar la succión de aire del exterior (en ventilación espontánea) y la formación de un neumotórax. Se puede utilizar inicialmente una compresa vaselinada fijada por tres de sus cuatro lados, dejando el borde libre para que funcione como mecanismo valvular, permitiendo la salida de aire del espacio pleural pero no la entrada desde la atmósfera. Si existe un neumotórax se colocará un drenaje en un sitio distinto al de la herida para evitar la contaminación del espacio pleural.
Sospechar la presencia de hemotórax masivo (acumulación de sangre > 20 ml/kg o > 25% de la volemia), cuando se presentan signos clínicos similares al neumotórax, pero con matidez a la percusión y signos de hipotensión. Se clasifica de la siguiente manera:
• Grado 1: Sangre acumulada hasta 4º arco costal anterior
• Grado 2: Sangre entre el 4º y el 2º arco costal anterior
• Grado 3: Sangre por encima del 2º arco costal anterior
Se deberá restaurar el volumen intravascular, efectuar la descompresión torácica y en la mayoría de los casos intervención quirúrgica de urgencia. Otra de las lesiones torácicas que pueden comprometer la vida, aunque muy infrecuente en niños, es el tórax inestable. Es la aparición de una zona de la pared torácica que se moviliza independientemente con
los movimientos respiratorios, debido a la existencia de fracturas costales múltiples, con más de un foco fracturario por costilla y que abarcan varias costillas consecutivas. Inicialmente se debe inmovilizar el segmento móvil con apoyo manual con apósitos de tela o el miembro superior homolateral del paciente sobre el tórax y comprimiendo el segmento afectado. Controlar el dolor y la alteración secundaria de la función pulmonar, el manejo del soporte ventilatorio y la estabilización o fijación.
C - Circulación
Una vez asegurada la permeabilidad de la vía aérea, la ventilación y oxigenación, se evaluará el estado circulatorio del paciente. Se identificarán posibles focos de hemorragia externa grave y se procederá a su control inmediato mediante compresión con compresas estériles. Se explorará el pulso y la circulación cutánea (relleno capilar, color, temperatura) para detectar signos de shock hipovolémico:
• Hemorragia de tipo I: Se observa frialdad y taquicardia, ocurre con pérdidas de la volemia del 15-20%
• Hemorragia de tipo II: Existe además taquipnea, intranquilidad, relleno capilar lento y disminución de la tensión arterial media. Ocurre cuando las pérdidas sanguíneas están próximas al 25-30% de la volemia.
• Hemorragia tipo III: Se agrega hipotensión sistólica y oliguria, se observa con pérdidas sanguíneas superiores al 30% de la volemia.
• Hemorragia tipo IV: Ausencia de pulsos palpables, palidez marcada y estupor, signos todos de hemorragia exanguinante (> 40%)
En cualquier paciente traumatizado, inicialmente e independientemente de que se encuentre en estado de shock, se colocarán dos vías venosas periféricas con catéteres cortos y gruesos. Si tras varios intentos no se pudiese colocar un acceso periférico, no se debe retrasar la reanimación, por lo que deberá colocarse una vía intraósea para iniciar la misma precozmente. En los niños menores de seis años se recurrirá a la vía intraósea tibial proximal y, en los mayores, la tibial distal es la de elección.
Para la colocación del acceso intraóseo se pueden utilizar dipositivos intraóseos neumáticos (tamaño adulto y pediátrico), o en los niños pequeños el catéter sobre aguja N° 14-16 retirando el catéter. En el momento de la canalización vascular se deberá extraer sangre para realizar laboratorio básico de urgencia, coagulograma y pruebas de compatibilidad sanguínea.
Iniciar la reposición de volumen en el paciente pediátrico a 20 ml/kg, en el menor tiempo posible. Con respecto a que solución se debe infundir, existe actualmente mucha controversia sobre las ventajas y desventajas de usar cristaloides o coloides. A la luz de los conocimientos actuales no parece haber supremacía de uno sobre el otro en el manejo de la reanimación por lo que se sigue recomendando la solución isotónica de cloruro de sodio al 0.9 % o Ringer Lactato. Esta sobrecarga inicial de 20 ml/kg equivale aproximadamente a un 25 % de la volemia, y se deberá repetir tantas veces como se requiera, con el objetivo de mantener al paciente normovolémico. Por supuesto en los líquidos a infundir deberán contarse también las transfusiones de glóbulos rojos realizadas cuando fueran necesarias, o cualquier otro hemocomponente administrado.
Controlar siempre, como objetivos de reanimación, tensión arterial, pulso, perfusión periférica, sensorio y ritmo diurético. En general, tras las primeras cargas de líquidos se pueden observar tres tipos de respuesta:
• Respuesta rápida y estabilización posterior: Se asocia con pérdidas menores del 20 % de la volemia.
• Respuesta transitoria: Se asocia con pérdidas sanguíneas entre el 20 y el 40 % y es indicativa de la presencia de una hemorragia oculta no controlada. Continuar con las expansiones de cristaloides e iniciar a transfusión de glóbulos rojos a 10 ml/kg, realizar la consulta con cirugía.
• Respuesta nula: Se asocia con pérdidas superiores al 40 % de la volemia. Situación de emergencia que requiere, no sólo continuar con expansiones y transfusiones de glóbulos rojos, sino también con la intervención quirúrgica de urgencia para controlar el foco hemorrágico.
D - Déficit neurológico
Se deberá realizar una evaluación rápida intentando detectar signos de lesión cerebral y establecer un punto de referencia para controlar evolutivamente el status neurológico. Evaluar pupilas (tamaño, reactividad y simetría) y la puntuación de la escala de coma de Glasgow y niños (Tabla N° 3)
Un paciente con un valor en la escala de coma de Glasgow ≤ 9 deberá ser intubado, siendo esencial evitar la hipoxemia, hipercapnia e hipotensión para prevenir el daño cerebral secundario. Es importante evaluar en el tiempo los parámetros neurológicos y compararlos con los de inicio para detectar signos de progresión de lesión cerebral.
E - Exposición completa del paciente, prevenir hipotermia
Se deben retirar todas las ropas del niño, para realizar la exploración general del cuerpo, procediendo, una vez finalizada la exploración, a cubrir el cuerpo tratando de evitar la hipotermia, a la que están más expuestos los niños pequeños.
4. EVALUACIÓN SECUNDARIA
Alcanzada la estabilización de las alteraciones vitales en la evaluación inicial, se deben identificar todas las lesiones mediante una exploración física ordenada, rápida y somera, y la utilización de metodología diagnóstica complementaria. No se debe iniciar la evaluación secundaria si la evaluación primaria no ha terminado e iniciado la correcta reanimación de las lesiones que ponen en peligro la vida del paciente. La evaluación secundaria consiste en exposición corporal y examen semiológico ordenado, rápido y completo, segmentando desde la cabeza a los pies, cuatro miembros y dorso del paciente, a fin de identificar todas las lesiones y poder determinar las prioridades terapéuticas. Conjuntamente con el monitoreo completo del paciente: ECG, oximetría de pulso, capnografía, temperatura, tensión arterial y presión venosa central, según amerite.
En este tiempo, con el paciente hemodinamicamente estable, se lleva a cabo la mínima metodología diagnóstica que permita aproximar o detectar lesiones de órgano blanco. Estas son: determinación de grupo sanguíneo, radiografía de tórax anteroposterior, de columna cervical lateral, de pelvis anteroposterior, y ecografía abdominal, diferiéndose las pruebas diagnósticas secundarias en la evaluación radiográfica complementaria raquídea y ósea.
La ecografía abdominal: FAST echo (focused assessment with sonography for trauma) se practica al ingreso en busca de líquido libre intraabdominal. Recorre el abdomen en cinco regiones anatómicas (subfrénica derecha e izquierda, interhepatorrenal, perieesplánica y
pelviana), pudiendo determinar una laparotomía de urgencia dada su alta sensibilidad y especificidad en los traumatismos cerrados de abdomen. Los estudios de TC son fundamentales en el paciente pediátrico politraumatizado, realizándose en el paciente estabilizado. Por antecedentes del trauma y la signosintomatología hallada, la evaluación se completa con TC de cerebro. Luego, si se sospechan lesiones de otros órganos o traumatismos de cinemática elevada (caída desde gran altura, peatón atropellado, etc.), se realiza TC toracoabdominal con contraste endovenoso y opacificación del tubo digestivo con producto hidrosoluble. Actualmente, se practica cada vez más la TC de cuerpo entero.
5. REEVALUACIÓN Y MONITOREO CONTINUOS
El paciente politraumatizado debe ser reevaluado continuamente para asegurar que no haya pasado por alto ninguna lesión inadvertida o detectar precozmente la aparición de lesiones con clínica diferida. A medida que se van tratando lesiones potencialmente vitales, pueden ir apareciendo otros problemas igualmente peligrosos y/o lesiones menos graves que igualmente deberán ser tratados a su debido tiempo. Siempre aliviar el dolor del paciente politraumatizado. Es indispensable el monitoreo continuo de los signos vitales. La monitorización básica del paciente traumatizado debería incluir: electrocardiograma, oximetría de pulso, tensión arterial, frecuencia cardíaca, frecuencia respiratoria, diuresis, temperatura y estado neurológico.
6. CUIDADOS DEFINITIVOS
Después de haber identificado las lesiones del paciente, haber manejado las condiciones potencialmente letales, y haber realizado estudios especiales, se inicia la fase de tratamiento médico definitivo, que incluirá también la recuperación y rehabilitación del paciente politraumatizado. Esta fase comienza el tratamiento y el monitoreo de las lesiones que superan la sala de reanimación en el servicio de guardia, debiendo realizarse la transferencia del paciente a quirófano, a terapia intensiva o a la sala de internación.
Las intervenciones quirúrgicas necesarias a realizarse son: detención de hemorragia abdominal o torácica, evacuación de hematomas intracraneanos, estabilización de fracturas, etc. En la unidad de terapia intensiva se realizará el manejo integral de las lesiones que necesiten complejidad por su monitoreo y tratamiento, como lesiones encefálicas, circunstancias que requieran asistencia respiratoria mecánica, traumatismos abdominales con hemorragia en protocolo de tratamiento conservador, lesiones transfixiantes de mediastino, lesiones cardiovasculares, lesiones osteoarticulares severas, etc.


Envianos tus Artículos o Documentos que deses que aparezcan en nuestra web.| Repetaremos los derechos de Autor, si tu eres el propietario especificalo.
 EMF HTML Contact Form
EMF HTML Contact Form
Tienda Piel Sana
Ahora puedes comprar en nuestra pagina web, productos para mantener una piel sana y saludable. y reducir los efectos del envejecimiento.
😎 Envios Nacionales a toda Colombia 
✔ Contamos con metodos de pago PSE, Efecty, Tarjeta de Credito o Mercadopago
Abrir en Nueva Pestaña PielSana
CASOS CLINICOS
Hemos Mejorado la opcion de casos clinicos para que nuestros usuarios puedan interactuar de una manera mas facil, esperamos tu participacion, puedes invitar a amigos al debate..
😎 Para entrar solo coloca un nombre de usuario y listo.
✔ Para agregar un caso tienes que dar click en signo "+" donde dice tesis.
✔ Para comentar un caso solo seleccionalo y dale en el icono de comentario
✔ Si no estas deacuerdo con algo puedes colocar tu comentario en contras o de lo contrario en Pros

 Publicar Archivo
Publicar Archivo Reportar Links Dañado
Reportar Links Dañado Cursos Medicos
Cursos Medicos Revistas Medicas
Revistas Medicas Apps Medicas
Apps Medicas Home
Home Publicar
Publicar Tienda
Tienda Casos Clinicos Nuevo!
Casos Clinicos Nuevo!
Escribir comentario